Toen een nijdig virus de wereld twee jaar geleden knarsend tot stilstand bracht, werden we eraan herinnerd hoe kwetsbaar onze longen zijn, en ook hoe blij we mogen zijn als ze goed werken. Ze zijn dan ook een niet te missen halte op onze reis door het menselijk lichaam, met deze week als gids topdokter Eva Van Braeckel van het UZ Gent: ‘Stoppen met roken heeft áltijd zin.’
In rust ademen we twaalf tot vijftien keer per minuut. Dat is twintigduizend keer per dag en zeven miljoen keer per jaar. Als u de gemiddelde levensverwachting haalt of niet Wout van Aert heet, wil dat zeggen dat u tussen uw eerste ademtocht kort na de geboorte en uw laatste reutel een goeie 560 miljoen keer hebt in- en uitgeademd.
Dat gebeurt wonderlijk genoeg zonder dat u daar iets voor hoeft te doen, door twee flexibele zakken in uw borstkas die samen amper 200 à 400 gram wegen (doorbloed 1.300 gram) en naast 300 tot 500 miljoen longblaasjes ook een complex buizennetwerk van 2.400 kilometer herbergen. Maar dat systeem wordt non-stop aan allerhande dreigingen blootgesteld.
Professor Eva Van Braeckel (41) is klinisch infectioloog bij de dienst Longziekten en het Centrum voor Mucoviscidose van het UZ Gent, en sinds de pandemie wellicht de bekendste longarts van het land. Kwestie van de drukte na enkele hectische jaren binnen de perken te houden, vraagt ze ons uitdrukkelijk te vermelden dat longinfecties haar specialisatie zijn, en dat patiënten voor longkanker bij haar bekwame collega’s van het UZ en elders terechtkunnen. Bij dezen!
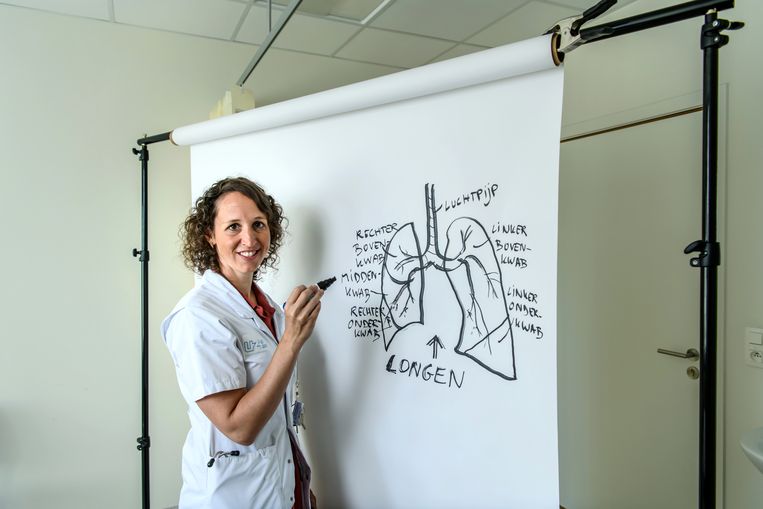
Eva Van Braeckel: “De longen bestaan uit twee systemen: het buizenwerk en het sponsachtige weefsel dat errond zit. Bij gezonde longen is dat weefsel mooi roze gekleurd. Het buizenwerk kun je qua structuur vergelijken met een boom.
“De luchtpijp is dan de stam en die heeft vertakkingen naar de linker- en de rechterlong. Die vertakkingen hebben op hun beurt kleinere zijvertakkingen. Die luchtwegvertakkingen noemen we de bronchiën. De uiteinden daarvan zien eruit als een soort omgekeerde broccoli: een korte dikke stam met daaraan kleine zakjes waarop blaasvormige uitstulpingen zitten, de longblaasjes.”
We hebben twee longen, maar die zijn niet identiek.
“De linkerlong is kleiner dan de rechterlong, om plaats voor het hart vrij te houden. Ze heeft daarom een kwab minder: een boven- en een onderkwab, en daartussen een tongetje. De rechterkant heeft drie volwaardige kwabben. Die hebben dezelfde functie, maar sommige longziekten tasten één bepaalde kwab aan. Dat kan helpen bij de diagnose.”
Hoe zitten ze in de borstkas verankerd?
“Ze zijn vastgemaakt met twee longvliezen. Het ene zit om de longen zelf, het andere zit vast aan de binnenkant van de borstkas. De longen zelf moeten heel elastisch zijn. Eigenlijk zijn het twee ballonnen in een holte. Als de longen zich vullen, zet de borstkas mee uit door de spiertjes tussen de ribben. In principe moet dat allemaal mooi op elkaar aansluiten. Is dat niet het geval, dan kan er lucht komen in de ruimte tussen de twee longvliezen. Dat noemen we een klaplong. Het ballonnetje loopt dan leeg en klapt in. Er kan ook vocht tussen twee vliezen ontstaan: dan spreken we van water op de longen.”
De longen zijn delicaat en moeten dus goed beschermd worden. Hoe gebeurt dat?
“De longen zijn één van de weinige organen die, via de neus- en keelholte, rechtstreeks in verbinding staan met de buitenlucht. Ze worden de hele tijd belaagd door partikeltjes en micro-organismen, en daar worden ze continu tegen verdedigd.
“In de eerste plaats met een slijmvlies of mucosa, dat van in de mond en de neus tot in de longen loopt. In de neus- en de keelholte wordt de ingeademde lucht verwarmd, zodat die op temperatuur is als ze in de longen aankomt.
“De luchtwegen worden ook schoongehouden door de trilhaartjes die in de bovenste luchtwegen op het slijmvlies zitten. Die haartjes maken non-stop een slaande beweging en werken zo terug naar buiten wat niet in de longen mag terechtkomen.”
De belangrijkste functie van de longen is het proces waarbij zuurstof aan het bloed wordt gegeven en er tegelijk CO2 uit wordt gehaald. Hoe gaat dat in zijn werk?
“Rond de longblaasjes zit een netwerk van kleine bloedvaatjes. Via dat netwerk komt de ingeademde zuurstof in het bloed terecht en wordt ze door het lichaam getransporteerd. Die zuurstof hebben we nodig om energie te produceren voor allerlei lichaamsprocessen. Daarbij ontstaan afvalstoffen, onder andere koolstofdioxide, dat door de longblaasjes aan het bloed wordt onttrokken. Die CO2 wordt via de adem afgevoerd.”
Die balans tussen CO2 en zuurstof in het bloed speelt ook een rol bij hyperventilatie.
“Bij hyperventilatie adem je te snel en te diep in, waardoor je bloed meer zuurstof bevat dan nodig is, en te weinig CO2. Daardoor neemt de bloedtoevoer naar de hersenen en andere lichaamsdelen af. Je vingertoppen, tenen en andere lichaamsuiteinden beginnen te tintelen, en soms krijg je ook pijn op de borst en een ijl gevoel in het hoofd.
“Op zich is het onschuldig, maar het kan tot veel problemen leiden, omdat mensen in een vicieuze cirkel terechtkomen. Vaak is hyperventilatie een gevolg van stress, en die symptomen kunnen tot méér stress en een nog snellere ademhaling leiden.
“Als we die diagnose vermoeden, lokken we een hyperventilatie uit bij de patiënt. Vaak volstaat het inzicht in dat proces al om mensen ervan af te helpen. Kinesisten kunnen hen ook technieken aanleren om rustiger te ademen.”

De longen trekken als een soort blaasbalg voortdurend lucht binnen en persen die weer naar buiten. Hoe krijgen ze dat voor elkaar? Ze hebben toch geen spieren?
“In het buizenwerk van de longen zitten wel spiertjes, maar dat is glad spierweefsel dat we niet bewust kunnen controleren. De longen werken vooral door de ademhalingsspieren, en daar hebben we wel controle over. Belangrijk zijn het middenrif, de spieren tussen de ribben en de buikspieren. Door de borstkas open te trekken, zorgen ze ervoor dat de longen uitzetten, zodat er lucht naar binnen wordt gezogen, en omgekeerd doen ze de longen weer kleiner worden.”
We gebruiken maar een deel van onze longcapaciteit. Bij mensen met gezonde longen is dat bij een zware inspanning zelfs maar 70 procent. Een kwart van de ingeademde lucht blijft bovendien hangen tussen de mond, het strottenhoofd en de luchtwegvertakkingen. Het lijkt niet het efficiëntste systeem.
“Toch is dat nuttig, want zo creëer je een buffer. De longen worden de hele tijd aan uitdagingen blootgesteld. Als er iets misloopt, kan het even duren voor iemand in zuurstofnood raakt. Als de longen voortdurend maximaal opgespannen waren, zou dat ook niet efficiënt zijn. Het is net nuttig dat het systeem flexibel is: in rust gebruiken we minder longcapaciteit dan wanneer we hardlopen.
“Na elke ademtocht, ook als we diep uitademen, blijft er redelijk wat lucht in de longen achter: bij iemand met een gemiddelde lichaamsbouw zo’n anderhalve liter bij maximale uitademing, en zelfs het dubbele bij een rustige ademhaling. Door dat restvolume blijven de weefsels gezond en intact. Als ze helemaal samenpersten, zou dat de longen aan extreem veel stress blootstellen.”
LUCHTVERVUILING
Wat zijn de belangrijkste longaandoeningen?
“Astma, COPD of rokerslong, acute luchtweginfecties, tuberculose en longkanker, de zogenaamde grote vijf. Vier ervan zitten volgens de Wereldgezondheidsorganisatie wereldwijd bij de belangrijkste tien doodsoorzaken. Daarnaast heb je nog andere longaandoeningen, zoals de slaapgebonden ademhalingsstoornissen en aandoeningen van het sponsachtig longweefsel.”
Welke van die vijf ziekten komt het vaakst voor?
“Astma is een longaandoening waar heel veel mensen mee te maken krijgen. Bij astma treden twee fenomenen op: een chronische ontsteking in de wand van de luchtwegen en een samentrekking van het gladde spierweefsel rond de luchtwegen. Daardoor wordt de luchtstroom naar de longen belemmerd, wat een benauwd gevoel kan geven.
“Vroeger dacht men dat astma één ziekte was, nu weten we dat het een verzamelnaam is voor een uiteenlopende groep aandoeningen. Het soort ontsteking kan ook sterk verschillen van patiënt tot patiënt. De voorbije decennia zijn de behandelingen meer gericht op maat van de patiënt, en op het specifieke type astma. Als je op jonge leeftijd astma krijgt, zal dat een heel ander type zijn dan wanneer het op latere leeftijd de kop opsteekt.”
Men heeft lang gedacht dat astma een aangeboren allergie is, maar nu gaat men uit van een combinatie van genetica en omgevingsfactoren.
“Genetica speelt zeker een rol: in veel families komt astma frequent voor. Ook omgevingsfactoren waar we geen controle over hebben, zoals luchtvervuiling, kunnen aan de oorsprong liggen. Een andere mogelijke verklaring is dat het immuunsysteem bij kinderen niet goed afgesteld zou raken door de verbeterde hygiëne en de bestrijding van kinderziekten, waardoor ze overdreven reageren op onschuldige prikkels. Dat zou tot een toename van allerlei allergieën en dus ook astma hebben geleid. Uit studies blijkt dat astma en allergieën minder vaak voorkomen bij kinderen die op een boerderij zijn opgegroeid.
“Wat we zeker weten, is dat astma uitgelokt kan worden door zware inspanningen, vervuiling, sommige allergieën en virale luchtweginfecties.”
In het Westen is er al jaren een opvallende toename van het aantal astmapatiënten, maar waarom is een raadsel.
“Het zal wellicht een combinatie van factoren zijn. Bij het ontstaan van astma speelt een bepaald type witte bloedcel een rol die ons beschermt tegen infecties met parasieten. We leven zó hygiënisch dat we zelden nog in aanraking komen met wormen of parasieten. Mogelijk kunnen die cellen, die in westerse landen weinig of niks te doen hebben, mee astma uitlokken. Het kan erop wijzen dat onze toegenomen hygiëne er misschien toch voor iets tussen zit.”
Ook merkwaardig is dat de aandoening bij driekwart van de kinderen vanzelf verdwijnt op volwassen leeftijd.
“We zeggen weleens dat je eruit kunt groeien. Wat we ook zien, is dat mensen die als kind eczeem of neuspoliepen hadden, later astma ontwikkelen.”
De tweede van the big five is COPD of chronic obstructive pulmonary disease, bekend als rokerslong.
“Die longaandoening wordt veroorzaakt door roken. Ze kan zich op twee manieren uiten, en vaak een combinatie van beide.
“Bij een chronische bronchitis is er een luchtwegvernauwing die wat op astma lijkt. In tegenstelling tot astma kun je die vernauwing wel behandelen, maar krijg je de longfunctie niet meer hersteld. Het kan ook gepaard gaan met overmatige slijmvorming in de luchtwegen. Slechte bacteriën kunnen dan welig tieren en ontstekingen veroorzaken.
“De tweede vorm is het longemfyseem: dan worden longblaasjes kapotgemaakt door sigarettenrook en komen de zuurstoftoevoer en de CO2-afvoer in gevaar. Dat is nog moeilijker te behandelen, omdat er geen medicatie voor is.”
Roken is geen gering risico: 10 à 20 procent van alle rokers krijgt vroeg of laat COPD.
“Iedereen kent wel een hoogbejaarde nonkel die zijn hele leven kettingroker is geweest zonder longproblemen te krijgen, maar er zijn ook mensen die al op hun 40ste rokerslong krijgen. De individuele gevoeligheid speelt een rol, maar nog niet alles is uitgeklaard: genetica kan meespelen, al dan niet beïnvloed door andere factoren, zoals de werkomgeving. De combinatie van langdurige blootstelling aan stof of andere vervuiling en het gebruik van tabak is natuurlijk funest.”
Tot de risicoberoepen voor COPD zouden glasblazers, lassers, trompettisten en merkwaardig genoeg ook kappers behoren.
“Kappers hebben een verhoogd risico op astma, omdat ze aan allerlei haarproducten worden blootgesteld, en daar kunnen ze een gevoeligheid voor ontwikkelen. Rook je, dan wordt de kans op COPD ook groter. Tussen astma en COPD is er wel wat overlapping. 10 procent van de bevolking heeft één of andere vorm van astma, dus ook veel rokers.”
Genezing is onmogelijk bij COPD. De behandeling is er wellicht op gericht te voorkomen dat de klachten erger worden?
“Daar komt het op neer. Het belangrijkste is stoppen met roken om verdere schade te voorkomen. De schade die er is, is voor een deel blijvend. We kunnen ook luchtwegverwijders of ontstekingsremmende medicatie geven. Voorts zetten we zo vroeg mogelijk in op revalidatie. We stimuleren patiënten om in beweging te blijven en de ademhalingsspieren te trainen.
“COPD kost wereldwijd meer levens dan longkanker. Het is een ziekte die het hele lichaam aantast: patiënten met rokerslong vermageren vaak en krijgen er dikwijls hart- en vaatziekten bovenop. Daarom is ook voedings- en bewegingstherapie nodig. Ernstige infecties kunnen we voorkomen via vaccinatie tegen griep of pneumokokken, de meest voorkomende bacteriën die longontstekingen veroorzaken.”
Een andere longaandoening die voornamelijk door roken wordt veroorzaakt, is longkanker. Hoe ontstaat die ziekte eigenlijk?
“Als ons lichaam aan toxische stoffen wordt blootgesteld, in dit geval via tabaksrook, kunnen sommige systemen in de cellen in overdrive gaan. Daardoor kan één type cel zich ongecontroleerd beginnen te vermenigvuldigen en een tumor vormen.
“Longkanker is in België nog altijd de kanker die het grootste aantal levens eist, maar de overlevingskansen verbeteren jaar na jaar. Nu weten we dat er verschillende soorten longkanker zijn, en er wordt gezocht naar het exacte celtype of de mutatie die de kanker veroorzaakt, zodat die veel gerichter kan worden behandeld.
“Vroeger beperkte de behandeling zich tot chirurgie, bestraling en chemotherapie, nu zijn er doelgerichte behandelingen waarbij de mutatie wordt aangepakt en kunnen we immunotherapie toepassen. Daarbij wordt het immuunsysteem van de patiënt ingezet om de longkanker te bestrijden. Helaas komen niet alle patiënten daarvoor in aanmerking.”
Vroeger was longkanker een doodvonnis. Dat is niet langer het geval?
“De overlevingskansen zijn sterk verbeterd, en er worden voortdurend nieuwe behandelingen ontwikkeld. Maar na vijf jaar leeft helaas nog altijd maar één op de vier patiënten. Veel hangt af van het stadium waarin de diagnose wordt gesteld, en of er voor het type tumor een gerichte behandeling mogelijk is.”
In 80 à 90 procent van de gevallen wordt longkanker door roken veroorzaakt. Wat is er bij die overige 10 à 20 procent verantwoordelijk?
“Meeroken, blootstelling aan asbest of luchtvervuiling, of een combinatie van factoren. Genetica speelt ook een rol: sommige mensen zijn er gevoeliger voor dan andere.”
RESISTENTE BACTERIËN
Dan zijn er nog de acute luchtweginfecties, uw specialisatie.
“Dat gaat om een hele reeks verschillende luchtweginfecties, veroorzaakt door virussen, bacteriën en bepaalde schimmels. Met virussen krijgen we allemaal minstens jaarlijks te maken. Bij mensen die verzwakt zijn door bijkomende aandoeningen, hun hoge leeftijd of door pech, kan daar een longontsteking door een bacterie bovenop komen. Bij een longontsteking zien we op foto’s een witte zone op één of op beide longen. Als je daar een stethoscoop op zet, zul je een typisch gekraak horen. Een longontsteking gaat gepaard met koorts, hoest en soms met pijn op de borst.
“Jaarlijks overlijden er nog altijd veel mensen aan een longontsteking, omdat de kans op complicaties groot is. Als ze niet tijdig wordt behandeld, kunnen de longblaasjes zo aangetast raken dat er ademhalingsfalen optreedt of de patiënt in shock gaat.”
Er wordt een onderscheid gemaakt tussen een in de gewone omgeving of een in het ziekenhuis opgelopen longontsteking. Waarom is dat verschil zo belangrijk?
“Voor de behandeling. Bij een longontsteking die buiten het ziekenhuis wordt opgelopen, mogen we ervan uitgaan dat ze door één van de courantste bacteriën is veroorzaakt.
“Daarnaast zijn longontstekingen één van de meest voorkomende infecties die in een ziekenhuis ontstaan, meestal door een verzwakking van de patiënt, waarbij speeksel, voedsel of maaginhoud in de longen kan terechtkomen. Dat zijn vaak resistentere bacteriën, waarvoor andere antibiotica nodig zijn.
“Ook na een operatie heb je meer kans op een longontsteking. Dat kan het gevolg zijn van de beademing, maar de patiënt kan ook versuft zijn en zich makkelijker verslikken. Zo kan er van alles in de longen belanden dat een ontsteking kan uitlokken.”
Longontstekingen eisen meer levens dan we zouden denken. Wordt die aandoening onderschat?
“Vroeger werd longontsteking grappend the old man’s friend genoemd, omdat het voor ouderen een milde dood was die hen een lange lijdensweg door een slepende ziekte bespaarde. Dat is veranderd met de komst van antibiotica. Sinds de jaren 50 is het sterftecijfer ten gevolge van longontsteking echter niet sterk meer gedaald. De helft van de patiënten die op intensive care belandt, is een jaar later overleden.”
Een longontsteking kan tot acute respiratory distress syndrome (ARDS) of shocklong leiden, een hevige ontstekingsreactie waarbij zich vocht ophoopt. Dat herinnert aan het ziektebeeld van veel covidpatiënten die in het begin van de pandemie in het ziekenhuis waren opgenomen.
“ARDS kun je onder meer krijgen door een bloedvergiftiging, door gevaarlijke stoffen in te ademen, of door allerlei ziekten. Het gebeurt het frequentst bij een longontsteking en ook bij covid.
“Onze longen zitten vol verdedigingscellen, die stofjes produceren waarmee indringers worden uitgeschakeld. Maar als ze te actief worden, kunnen er kleine hoeveelheden ontstekingsvocht ontstaan. Bij covid kan dat tot tromboses in de kleine bloedvaatjes leiden. Omdat de longen vollopen met vocht, verminderen de toevoer van zuurstof en afvoer van CO2 en kunnen patiënten in ernstige ademnood raken.”
Uit onderzoek bleek dat de longen bij de meeste covid-patiënten beter herstelden dan men vreesde. Geldt dat nog steeds?
“Grotendeels wel. Samen met de collega’s van Leuven hebben we van in het begin van de pandemie driehonderd patiënten met ernstige covid opgevolgd. We waren verrast door de mate waarin de longen in een jaar tijd recupereerden. Bij sommigen is er wel restschade – ze hebben nog last bij inspanningen – maar over het algemeen was het herstel opmerkelijk, vooral vergeleken met de klassieke longontsteking.
“De schade blijkt zeer goed mee te vallen. Er is soms wel een discrepantie met de klachten die mensen ervaren. Sommigen hebben het lastig om hun beroepsactiviteiten weer op te nemen.”
TBC OP DE VLUCHT
Tuberculose is een aandoening die we met de 19de eeuw associëren, maar ze komt vaker voor dan we denken.
“Je kunt besmet raken via bacillen die iemand met longtuberculose uithoest. De infectie loop je vaak al als kind op. Slechts in zeer zeldzame gevallen leidt een besmetting met de bacterie meteen tot de ziekte. In 90 procent van de gevallen krijgt het afweersysteem de infectie onder controle.
“De bacterie kan echter een slapend bestaan leiden in het lichaam en vele jaren later actief worden, wanneer mensen verzwakt zijn door een andere ziekte, een slechter werkend afweersysteem of door ouderdom.
“Bij ons komt tuberculose vooral voor bij ouderen, meestal 70- of 80-plussers, en bij mensen met een migratieachtergrond. Ook bij mensen die in moeilijke omstandigheden gevlucht zijn en daardoor ondervoed zijn, of bij wie slecht gehuisvest is, kan de infectie tot uiting komen.
“In ontwikkelingslanden is tuberculose een belangrijke doodsoorzaak en een groot probleem voor de volksgezondheid. Ze komt ook vaker voor in regio’s met veel hiv. Onbehandeld tast hiv het afweersysteem aan, waardoor mensen met hiv makkelijker tuberculose krijgen.”
De tuberculosebacterie is minder gevoelig of zelfs resistent geworden voor sommige medicatie. Hoeveel zorgen moeten we ons maken?
“Bij ons zien we nog niet zo vaak resistente vormen opduiken, maar bij vluchtelingen uit Oekraïne die tuberculose hebben, is de kans één op drie. Die mensen worden naar gespecialiseerde centra verwezen, omdat het gaat om langdurige behandelingen. Een gewone longontsteking behandel je vijf dagen met antibiotica, bij tuberculose duurt de behandeling zes maanden en bij de resistente vorm zelfs negen maanden tot twee jaar.”
Hoe vaak komt tuberculose bij ons voor?
“In 2020 werden er 830 nieuwe gevallen gemeld, een lager cijfer dan de jaren ervoor. Dat is wellicht te wijten aan onderrapportage door de pandemie. Minder dan de helft van de patiënten had de Belgische nationaliteit. De ziekte komt vaker voor in grote steden, waar meer kansarmen en daklozen zijn.”
Gelukkig iets onschuldiger is bronchitis.
“Dat is een bacteriële of virale infectie van de bronchiën zonder ontsteking van het longweefsel. Als een relatief jonge, gezonde persoon een bronchitis heeft, gaat die meestal vanzelf over en zijn antibiotica niet nodig.”
Wordt griep eigenlijk als een longziekte beschouwd?
“Griep behoort tot de aandoeningen van de bovenste luchtwegen, maar ze kan natuurlijk ook de luchtpijp en de bronchiën aantasten. Anders dan bij covid is het risico op bijkomende bacteriële infecties bij griep veel groter. Het verschil is dat een griepvirus lokaal veel meer schade aanricht. Het verlamt de trilhaartjes, waardoor je veel gevoeliger wordt voor bijkomende infecties.”
Marc Van Ranst benadrukt dat griep een aandoening is die we erg serieus moeten nemen. Elk jaar eist het virus tot een paar duizend levens. Is die schommeling in het aantal doden te verklaren door het type influenzavirus, of spelen er nog andere factoren?
“90 procent van de griepdoden is ouder dan 65. Dat heeft vooral te maken met hun gezondheidstoestand. Maar het virus dat circuleert, is telkens anders. Het griepvaccin wordt elk jaar afgestemd op de virussen die in het zuidelijk halfrond de ronde doen. De voorbije jaren was dat heel moeilijk, omdat er bijna geen griep was.”
Een zeer ernstige en soms zelfs dodelijke longaandoening is mucoviscidose of muco.
“We kennen die ook als taaislijmziekte. Bij muco wordt taai slijm afgescheiden in de longen, en in andere organen kunnen patiënten allerlei infecties krijgen. Muco is in onze contreien de meest voorkomende erfelijke ziekte die je kunt krijgen als je van allebei je ouders de genmutatie erft. Eén op de twintig West-Europeanen is drager van de muco-mutatie. De kans dat je een relatie aangaat met iemand die ook het defecte gen heeft en dat je kinderen met muco krijgt, is dus niet gering.
“Bijna 70 procent van de muco-patiënten in ons land is ouder dan 18 jaar. De overlevingskansen zijn dus enorm toegenomen. Er is sinds kort ook medicatie die het eiwitdefect kan herstellen dat de slijmen veroorzaakt. Patiënten die vroeger vier keer per jaar twee weken in het ziekenhuis doorbrachten, worden nu nauwelijks nog opgenomen en moeten ook niet meer de hele tijd antibiotica slikken. Ze hoesten ook bijna geen slijm meer op, kunnen vrijer ademen en een normaal leven leiden. Jammer genoeg is die medicatie erg duur (de onderhandelingen tussen de overheid en de producent lopen nog, red.)”
Welke alternatieven zijn er voor dat geneesmiddel?
“Sporten en kinesitherapie. Sommige patiënten doen dat vier à vijf uur per dag om de longen vrij van slijmen te houden, soms met verschillende aerosoltherapieën. Vaak is dat moeilijk te combineren met een job, een studie of een gezin.”

GEEL OF GROEN SLIJM
In de Mayo Clinic in Rochester, Minnesota werkt men aan de behandeling van longaandoeningen met donorlongen die worden gestript en met stamcellen van de patiënt bekleed. Dat klinkt veelbelovend.
“Het is wel nog heel experimenteel. Er wordt ook onderzoek gedaan naar gentherapie voor bepaalde aandoeningen, onder andere ook muco, maar dat is niet eenvoudig door het krachtige verdedigingssysteem van de longen.”
Zijn er daarnaast recent nog belangrijke ontdekkingen geweest in het vakgebied?
“Jarenlang hebben we gedacht dat onze longen steriel waren, maar dat blijkt niet zo te zijn. Pas sinds een jaar of tien weten we dat er ook zoiets bestaat als een longmicrobioom: onze longen zitten in normale omstandigheden vol bacteriën. Het zijn er wel veel minder dan in de mond of de darmen, en het gaat om een beperkt aantal soorten. Net zoals in de darmen houden goede en slechte bacteriën elkaar in balans, maar als dat evenwicht verstoord raakt en een type slechte bacterie de overhand krijgt, kan dat tot longproblemen leiden. Hoe dat gaat, wordt nog onderzocht.”
Weten we al wat het longmicrobioom kan beïnvloeden? Antibiotica zijn bijvoorbeeld funest voor het darmmicrobioom.
“En mogelijk ook voor het longmicrobioom. Als mensen met een rokerslong een opstoot krijgen en met antibiotica of cortisone worden behandeld, ondergaat hun longmicrobioom grote veranderingen.
“Een verstoord longmicrobioom leidt mogelijk ook tot een verergering van de klachten bij astma en COPD. En door virale luchtweginfecties kan het aantal slechte bacteriën in het microbioom toenemen en het risico op een longontsteking verhogen. Vroeger dachten we dat een longontsteking bijna altijd door een bacterie werd veroorzaakt. Nu weten we dat er bij de meeste longontstekingen, zeker bij de ernstigste, zowel een virus als een bacterie in het spel is.”
Iedereen heeft weleens een vervelend hoestje, maar bij welke symptomen consulteer je best een arts?
“Hoesten wijst niet altijd op een probleem. Je hoest om iets dat in de longen zit naar buiten te werken. Als je een verkoudheid hebt, is het ook niet nodig om een siroop te nemen. De hoest zorgt er net voor dat de infectie sneller verdwijnt. Wel een alarmsignaal is bloed in de slijmen, zeker bij rokers. Een hoest die niet overgaat of gepaard gaat met koorts of kortademigheid, is ook een reden om een huisarts te consulteren. Bij rokers is ook sterk vermageren een slecht teken.”
Aan de kleur van het opgehoeste slijm kun je kennelijk ook zien om welke luchtweginfectie het gaat.
“Als slijm dat vanuit de diepe luchtwegen wordt opgehoest geel of groen oogt, kun je er donder op zeggen dat er een bacterie in het spel is, en dat is vaak een reden om antibiotica voor te schrijven. Dat geldt uiteraard niet voor slijmen uit de neus.”
We weten dat overgewicht niet gezond is, maar wellicht minder bekend is dat het ook slecht is voor de longen.
“Overgewicht kan astma verergeren. Bij extreme obesitas hebben de longen minder plaats, en dat kan een invloed hebben op de longcapaciteit. Ook ademhalingsgebonden slaapstoornissen zijn vaak het gevolg van overgewicht.
“Het bekendst is het slaapapneusyndroom, waarbij de ademhaling geregeld stilvalt tijdens de slaap. In extreme gevallen kan een obesitas-hypoventilatiesyndroom ontstaan: dan is er niet alleen zuurstoftekort, maar wordt de CO2 niet snel genoeg afgevoerd en stapelt die zich op in het bloed. Dat kan tot coma of hartfalen leiden, omdat het zo’n belasting is voor hart en bloedvaten.”
Niet roken is het beste voor de longen, maar stoppen is altijd een goed idee.
“Het heeft áltijd zin om te stoppen met roken. Afhankelijk van hoelang je gerookt hebt en hoe groot de schade is, kunnen de longen nog recupereren.”
Helpt beweging of sport om de ademhaling te verbeteren of de longcapaciteit te vergroten?
“In het bijzonder lopen en fietsen zijn erg gezond voor de longen. Door de beweging wordt de longcapaciteit efficiënter benut en train je de spieren die een rol spelen bij de ademhaling.”
Middenrifademhaling, een techniek waarbij je het middenrif naar beneden probeert te trekken, zou een diepere ademhaling mogelijk maken. Nogal wat zangers maken er naar verluidt gebruik van. En bij deep breathing komt het erop aan langer in- en uit te ademen. Zijn die oefeningen nuttig om de longfunctie op te krikken?
“Dat heeft zeker zin, net als een blaasinstrument bespelen. De Britse National Opera heeft een project waarbij ex-covidpatiënten een zangprogramma volgen om hun ademhaling te verbeteren.”
Is lachen goed voor de longen? Het zou de buikspieren versterken en de longen vrijmaken, zodat verse lucht dieper in de longen kan doordringen.
“Ik weet dat lachen bij mensen met ernstige astma een aanval kan uitlokken. Maar voor het overige is lachen voor alles goed. (lacht)”
Bron: De Morgen